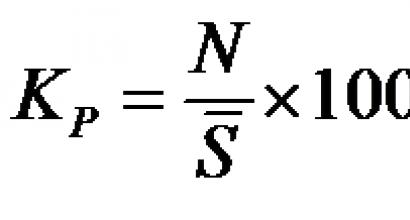Службы экстренной помощи водителю в америке. “Скорая помощь” в США. Что находится в «скорой»
Начну с Америки. Сам я здесь на скорой не работал и не мог бы работать, потому что на скорой в США (emergency) работают не врачи, а обученные санитары.
Однако, я видел их в деле, а самое главное, много раз видел, как скорая пролетает по улицам. В это время все машины на дороге сворачивают вправо и встают на тормоза.
Насчет «в деле». Как-то попали мы с женой в аварию, скорая была уже через минуты. Мы даже не успели позвонить, позвонил кто-то другой. Дело было на перекрестке, и машин вокруг было много.
Действовали парни в высшей степени профессионально. Аккуратненько извлекли меня из под подушки безопасности, пристроили на носилки, зафиксировали шею и с сиреной повезли.
Через несколько минут меня уже осматривал врач в госпитале. Похоже, что я дольше пишу этот рассказ, чем это было на само деле. Все просто мгновенно.
С женой все то же самое, только они ей еще и зафиксировали руку и ногу, поскольку у нее были подозрения на переломы. У меня все обошлось ушибами, и шея потом долго болела.
Теперь про Россию. Я работал на скорой санитаром, медбратом, фельдшером, врачом и даже сидел на телефоне 03 за заболевшую сотрудницу. Так что, я знаю о скорой вообще все.
Еще и песни про скорую писал и играл их на гитаре на наших вечерах художественной самодеятельности. Только рассказывать я здесь про скорую не буду, а лучше опубликую свежую статью про скорую.
Забегая вперед, скажу, что при подобных происшествиях в те годы, в саратовском аэропорту, для скорых организовывали сопровождение милиции. И мы летели с ветерком, сразу несколько бригад.
А теперь статья, выводы делайте сами. Насколько я сам лично понял, за 30 лет, что прошли с тех пор, ситуация стала только хуже. Отдельно восхищаюсь мужеством пассажиров. Читайте.
«Нам все время говорили, что сейчас приедут»
К самолету, экстренно севшему в столичном аэропорту Шереметьево из-за остановки сердца у пассажира, не подали вовремя реанимацию, говорят люди, летевшие на этом борту. В лайнер зашли врачи, у которых в ларингоскопе не было батареек. Реанимационная бригада приехала через 1,5 часа, но пассажир уже скончался. В аэропорту Шереметьево указывают, что медики делали все возможное.
Пассажиры рейса 831 авиакомпании Air Europe, следовавшего из Барселоны в Челябинск, обвиняют московский аэропорт Шереметьево в гибели молодого уральца Артема Чечикова, возвращавшегося с женой из свадебного путешествия. Блогер Дмитрий Балакирев написал в своем интернет-журнале, что эту историю ему рассказал его знакомый, который играл с Чечиковым в любительской футбольной команде. Инцидент произошел еще 18 августа, а на днях знакомый Балакирева прислал ему рассказ пассажирки Ларисы Амировой, ставшей свидетельницей трагедии.
«Мы летели из Барселоны, когда парню стало плохо, ему на помощь пришел врач-реаниматолог - мировой мужчина. Искусственное дыхание, кислородные баллоны, адреналин, все реанимационные действия. Такую оперативность я видела только в фильме «911», экипаж работал слаженно», - пишет Амирова. Капитан самолета принял решение сажать машину в ближайшем аэропорту, им оказался столичный Шереметьево. «Мы с подругами вздохнули с облегчением, подумав: уж в Москве-то спасут точно, - продолжает Амирова. - Самолет посадили в аэропорту Шереметьево буквально за 10–15 минут. Дали коридор, припарковали.
Но ни машины реанимации, ни даже «скорой» не оказалось! Только представьте: время идет, врач непрерывно качает парню воздух, поддерживает жизнь. Через 15 минут прибегают две женщины-фельдшерицы с зеленкой и бинтами. Хлопают глазами и говорят: «А мы не знали, что у вас такой серьезный случай».
Спрашиваем у них: «Где «скорая»? Где реанимация?» В ответ: «Скорая» будет ехать долго». Хотя время было пять утра, все улицы должны быть пустыми».
В итоге пришлось еще раз вызывать скорую, говорит «пассажирка». «Приехали, прибор для поддержания дыхания не работает - батареек нет, вместо мягких носилок принесли каталку, хотя несколько раз было озвучено, какие носилки нужны. Чтобы вытащить парня из самолета, нужно сначала предъявить паспорта», - рассказывает Амирова. Она так и не увидела, на чем увезли пассажира. Через два часа после посадки Чечиков скончался.
На одном из автомобильных форумов также обсуждают это происшествие. Пользователи нашли на врачебном форуме и перепостили у себя сообщение от свидетельницы, подписавшейся «С-ва И.И».
«Это крик, вопль, это боль за российскую медицину, боль за умершего парня, его родителей и жену! Вчера у меня на руках умер 24-летний мужчина. Красивый, сильный. Я видела смерть, я знаю ее лицо, я научилась ее встречать спокойно. Но то, что произошло…» - не находит подходящих эпитетов женщина.
По ее словам, на борту были проведены необходимые мероприятия, «насколько это возможно в таких условиях руками опытного реаниматолога и неопытных врачей различных профессий». Делали непрямой массаж сердца, давали кислород - на борту было несколько баллонов, в бортовой аптечке нашелся адреналин. «Парень начинает шевелиться, зрачки сужаются, цианоз медленно исчезает, но АД (артериальное давление. - «Газета.Ru») не прослушивается.
Попутно выясняем у жены, что парень здоровый, не пьет, не курит, занимается спортом. Выставляется диагноз: «острая коронарная недостаточность, отек легких», - рассказывает свидетельница. Она добавляет, что реанимационную бригаду ждали 1,5 часа. «Был пятый час утра, насколько я помню. Нам все время говорили, что «едут, сейчас приедут». Тащили парня, тащили, тащили. Была надежда. Он умер, когда приехали долгожданные реаниматологи, подошли к парню неторопливым шагом. Одна из них спросила у нас удивленно: «А вы что его не мониторите?» Это был полный закат. Было страшно, было обидно. За своих коллег, за жену, которая билась в истерике, когда ей сказали: «Он умер».
Не исключено, что этот пост написала врач из Кургана Ирина Сурикова. О ней рассказал журналистам тот самый реаниматолог, который спасал пассажира, - заместитель директора городского центра медицины катастроф Валерий Лукьянов. «Весь полет мы проводили все реанимационные мероприятия. Я делал массаж сердца и искусственное дыхание. Мне помогали два доктора из Кургана: Кныш Наталья и Сурикова Ирина. Большую помощь оказал профессионально обученный стюард испанской компании, а также неизвестная мне медсестра», - сказал южноуральскому телеканалу «Восточный экспресс» Валерий Лукьянов.
Аэропорт Шереметьево прокомментировал произошедшее 22 августа, спустя четыре дня. В информационном сообщении на сайте аэропорта указано, что самолет сел в 4.56 утра по московскому времени. «К борту прибыли амбулифт - специальный автомобиль для снятия пострадавшего пассажира с самолета - и машина скорой помощи с бригадой врачей. Дополнительно была вызвана специализированная «скорая помощь» из ближайшего города.
Медики аэропорта Шереметьево более часа оказывали медицинскую помощь и делали все возможное, чтобы стабилизировать состояние больного.
Однако в 06.35 мск медиками была констатирована биологическая смерть пассажира», - говорится в сообщении. Когда именно прибыли врачи, не указывается. В Шереметьево заявили, что «для выяснения всех обстоятельств произошедшего сейчас проводится всестороннее служебное расследование».
«Международный аэропорт Шереметьево выражает искренние и глубокие соболезнования родным и близким Артема Чечикова», - указано в сообщении пресс-службы аэропорта.
Похороны Чечикова прошли накануне в Челябинске. «Надеюсь, семья Артема Чечикова, его молодая супруга Елена и близкие друзья сумеют через суд наказать виновных. Сейчас они ищут юристов, чтобы как-то сдвинуть ситуацию с мертвой точки», - добавляет блогер Дмитрий Балакирев.
Коротко об истории американской СМП
Службы скорой медицинской помощи в США в её нынешнем виде не было примерно до 1970-х годов. В начале XX века некоторые больницы в крупных городах США содержали свои машины скорой помощи, на которых работали врачи, что сейчас в Америке редкость. Однако, в основном из-за финансовых проблем, от этой системы постепенно отказались, и примерно к 1950-м годам «больничные» службы СМП отступили на задний план. Основную же роль тогда играли пожарные, санитары из добровольных спасательных отрядов и сотрудники похоронных бюро (их автомобили были более-менее приспособлены для транспортировки больных на носилках; нередко один автомобиль служил и катафалком, и машиной скорой помощи).
Американские амбулансы строились на шасси легковых
машин Многие были по-настоящему красивы.
Кадиллак скорая помощь / катафалк 1955 года
скорая помощь Кадиллак Миллер Метеор 1959 года,
переделанная в машину "охотников за приведениями" из
одноименного фильма
Кадиллак 1962 года, вид спереди
Кадиллак 1962 года, вид сзади
В конце шестидесятых правительство подсчитало число американцев, ежегодно погибавших от неоказания квалифицированной помощи при травмах на догоспитальном этапе, и ужаснулось. Стало ясно, что дальше так продолжаться не может. Начали, наконец, появляться стандарты оказания первой помощи и требования по тренировке сотрудников скорой помощи. Стала выходить учебная литература, появились обучающие семинары и курсы.
В 70-х появилась специальность парамедика. Число парамедиков стремительно росло. Возрастал и уровень предъявляемых к парамедикам требований. Объем знаний, который необходимо было освоить во время обучения, постепенно увеличивался в объёме.
Организация
Всего в США около 15 тыс. служб скорой медицинской помощи с 48 тыс. машин и 841 тыс. сотрудников.
Американская система скорой помощи сильно отличается от российской, в первую очередь — децентрализованностью. Стандарты и протоколы, в соответствии с которыми должна оказываться помощь, в разных штатах могут значительно отличаться. Более того, разные штаты могут не признавать, например, сертификат парамедика, полученный в другом штате, что создаёт определённые проблемы.
Служба скорой помощи может быть организована по-разному (в скобках — процент служб скорой помощи в США, работающих по соответствующей модели):
— подразделение пожарной службы, в котором пожарные имеют медицинскую квалификацию — 38%;
— отдельная служба (наиболее близка к российской модели, но менее централизована) — 23%;
— частная компания — 13%;
— в подчинении больницы — 7%;
— в подчинении пожарной службы, но с разделением на пожарных и медиков — 4%;
— частная компания под общественным надзором (местная власть выбирает частную компанию, поручает ей оказание помощи населению в данном муниципалитете/районе, осуществляет строгий надзор над её работой, при необходимости штрафует или прерывает контракт) — 2%;
— полицейский департамент, в котором полицейские имеют медицинскую квалификацию — 0.75%;
— полицейский департамент с разделением на полицейских и медиков — 0.75%;
— другое — 12%.
Кроме того, службы скорой помощи делятся на волонтёрские, оплачиваемые и комбинированные (где часть сотрудников получает зарплату, а часть работает на добровольных началах). В 22% служб работают только волонтёры, в 38% — только оплачиваемые работники, в 40% — и те, и другие. Это один из самых болезненных моментов. Оплачиваемый персонал обвиняет волонтёров в ненадёжности (некоторые волонтёрские службы СМП не держат персонал на подстанции 24 часа в сутки — при получении вызова волонтёры приезжают из дома на близлещащую подстанцию, и уже оттуда едут на вызов — это, естественно, вызывает задержку), непрофессионализме, «воровстве» рабочих мест и общем снижении зарплаты. Волонтёры отвечают, что имеют то же образование и сертификацию, и что во многих местах (особенно в сельской местности) денег на оплачиваемый персонал нет и не предвидится. Этот спор можно продолжать вечно.
Есть проблемы и у служб СМП, приписанных к пожарным департаментам. Я не раз слышал от сотрудников «скорой», что в смешанных пожарно-медицинских департаментах медики отступают на задний план и их финансируют по остаточному принципу. Более того, многие пожарные хотя и любят свою основную работу (тушение пожаров и спасение людей), но не испытывают никакого интереса к медицине, и когда руководство заставляет их получать медицинскую квалификацию и дежурить на «скорой», это не может не отражаться на качестве работы.
Персонал
По квалификации работники скорой помощи делятся на:
— CFR (Certified First Responder) — человек, тренированный в оказании первой помощи: СЛР, кислород, иммобилизация, дефибрилляция при помощи АНД, электроотсос, остановка кровотечения, распознавание симптомов инфаркта, инсульта, гипогликемии, анафилактической реакции, помощь при переломах, ожогах, неосложнённых родах и т. п. Может использовать адреналиновый автоинжектор, если он имется у пациента, и налицо симптомы анафилактической реакции. В некоторых штатах им разрешается использовать глюкозу (орально — через рот) и активированный уголь, а также нитроглицерин — опять же, если он имеется у пациента (прописан врачом), и налицо соответствующие симптомы. Тренировка занимает около 40-60 часов. Такая квалификация распространена среди пожарных и полицейских; частью бригады СМП они, как правило, не являются, разве что в качестве доплонительной пары рук.
— EMT-B (Emergency Medical Technician — Basic) — следующий уровень. Тренировка занимает ок. 120 часов (в некоторых штатах до получения сертификата также требуется также набрать определённое число часов на практике в бригаде СМП и/или больнице) и включает в себя всё, чему обучен First Responder плюс базовые знания анатомии, а главное — простейший осмотр и сбор информации: анамнез, измерение АД, ЧСС и пр. В некоторых штатах ЕМТ-В могут производить пульсоксиметрию, катетеризацию вен (не центральных), использовать комбитьюб, но обычно их обязанности ограничены неинвазивными процедурами, за исключением уже упомянутых автоинжекторов. EMT-B также могут помогать парамедику, например, подготавливать оборудование для интубации, ЭКГ и внутривенных вливаний.
— EMT-I (Emergency Medical Technician — Intermediate) — промежуточный уровень между EMT-B и EMT-P, о которых рассказано ниже. Имеется только в некоторых штатах.
— EMT-P (Emergency Medical Technician — Paramedic) или просто парамедик. Подготовка занимает около около 1000 часов (зависит от штата и учреждения), т. е. от полугода до двух лет, в зависимости от количества часов и интенсивности занятий. Сколько бы курс не длился, экзамены для всех одинаковы (в пределах одного штата). Во многих штатах человек должен получить квалификацию EMT-B, проработать на СМП какое-то время, и только потом может идти учиться на парамедика.
Парамедики изучают анатомию, физиологию, фармакологию и т. п. — не на уровне врача, разумеется, но гораздо лучше EMT-B. Это позволяет им, помимо того, что умеют EMT-B (как обычно, в разных штатах этот список отличается):
— интубировать (вводить специальную пластиковую дыхательную трубку в трахею); — снимать и расшифровывать ЭКГ; — использовать аппарат ИВЛ (искусственной вентиляции легких);
— производить дефибрилляцию, кардиоверсию и наружную электрокардиостимуляцию;
— делать внутримышечные, внутривенные (включая центральные вены) и внутрикостные инъекции;
— осматривать дыхательные пути с помощью ларингоскопа и удалять из них инородные тела;
— производить коникотомию;
— производить декомпрессию клапанного пневмоторакса.
Препараты, которые может использовать парамедик: кислород, аспирин, нитроглицерин, адреналин, атропин, налоксон, глюкоза, амиодарон, бикарбонат натрия, дифенгидрамин, фуросемид, прометазин, глюкагон, ипратопиум бромид, сальбутамол, окситоцин, морфий, фентанил, верапамил, диазепам, прокаинамид, преднизолон, закись азота. Список далеко не полный.
Часть парамедиков получает более продвинутое образование, например, степень бакалавра неотложной медицины.
— Врач . В США есть так называемый медицинский надзор (medical command): врач-специалист по неотложной медицине работает в больнице, но дополнительно к этому сотрудничает со службой скорой помощи. Такой врач составляет протоколы оказания скорой помощи (власти штатов составляют обязательные к исполнению протоколы для СМП, но врач, о котором мы говорим, может внести в них изменения, действительные только для подшефной ему службы СМП; при этом он обычно не может расширять список полномочий персонала, а лишь сужать его, например: власти штата могут разрешать парамедику использовать какое-либо лекарство, а врач может запретить это «своей» службе) и следит за их исполнением. При необходимости он принимает рапорт от бригады и отдаёт ей приказы или рекоммеднации по радио. В некоторых случаях протоколы требуют, чтобы работник СМП связался со «своим» врачом по радио или телефону, прежде чем ввести то или иное лекарство.
Что же касается врачей, выезжающих на вызовы, то для США это редкость. В отдельных городах (например, Питтсбурге) врач выезжает в специальной машине на тяжёлые вызовы (допольнительно к экипажу «скорой»). Иногда врач, приписанный к больнице, может сопровождать тяжелобольного при транспортировке между больницами (особенно в санавиации). Но в целом врачи в американской СМП — исключение.
— Медсёстры и медбратья. Часто работают на медицинских вертолётах, на обычных же скорых они — скорее исключение, чем правило. Медсестра/медбрат в США имеет от 2 до 4 лет среднеспециального или высшего образования (в зависимости от того, является ли он/она Licensed или Registered, и т. п.).
EMT-B составляют 53% работников скорой помощи, парамедики — 41%, EMT-I — 9%, CFR — 11%, медсёстры и медбратья — 8%. В сумме, как видите, больше 100%, поскольку один и тот же человек может иметь одновременно несколько квалификаций, например, медбрат и парамедик). Чтобы не потерять квалификацию, от медработника требуется ежегодно набирать определённое число баллов повышения квалификации, а также проходить короткий курс сердечно-легочной реанимации (СЛР) каждые два года.
«Просто водителей» практически нет. Во многих штатах медики проходят курсы вождения спецмашин и сами исполняют обязанности водителей. Но такая ситуация встречается далеко не везде. Например, в Массачусетсе такого требования нет.
Экипаж американской скорой — как правило, 2 человека.
Минимум один из них (а в некоторых штатах оба) — EMT-B. Это т. н. BLS-бригада (от Basic Life Support — «базовое жизнеобеспечение»).
Два EMT-I — это ILS-бригада (Iintermediate Life Support — «промежуточное жизнеобеспечение»), а два парамедика — ALS (Advanced Life Support — «продвинутое жизнеобеспечение»).
EMT-B в паре с парамедиком в некоторых штатах также могут считаться ALS-бригадой.
Система «разделения труда» между ALS и BLS-бригадами отличается в разных штатах и даже в разных городах. Есть города, где все «скорые» имеют экипаж из двух парамедиков, местами экипажи состоят только из EMT-B. Часто в одной системе сосуществуют оба типа бригад. Где-то ALS выезжает лишь на тяжёлые вызова, а где-то — на все (но если вызов окажется нетяжёлым, может передать больного BLS-бригаде и заняться более тяжёлыми пациентами).
Ещё один интересный момент — т. н. бригады быстрого реагирования. Они посылаются на тяжёлые вызова, когда приезд полноценной «скорой» затянут во времени (напр., все бригады района заняты). Обычно это пожарные из близлежащей пожарной части, имеющие ту или иную медицинскую квалификацию (от first responder’ов до парамедиков). В некоторых городах на серьёзные вызова приезжает и полиция, офицеры которой опять же имеют навыки оказания первой помощи.
В больших городах могут быть педиатрические и/или неонатальные бригады. О других спецбригадах я не слышал, но вполне вероятно, что и они где-то есть.
Автопарк
Перейдём к машинам «скорой». Их 3 типа.
Тип 1. На грузовом шасси
.
В последнее время появляется всё больше скорых на шасси не просто небольшого пикапа, а довольно тяжёлого грузовика — из тех, на чьём шасси делают, скажем, пожарные машины. Такие автомобили немного больше, мощнее и меньше подвержены износу. Иногда, когда двигатель и шасси изношены, а модуль — ещё нет, могут купить новое шасси с кабиной и двигателем и поставить на него старый модуль, продлив ему жизнь ещё на несколько лет (к АСМП 2-го типа это, понятное дело, не относится). Если АСМП на пневмоподвеске, то при загрузке носилок в модуль задняя часть машины опускается вниз, облегчая процедуру. В специальных бариатрических АСМП (автомобилях для транспортировки очень тяжёлых пациентов; пока их довольно мало) помимо специальных носилок могут быть рампа и лебёдка, облегчающих погрузку/разгрузку.
Тип 2. На шасси микроавтобуса.
Обычные же АСМП (тип 2 и 3), в целом, очень друг на друга похожи. В кабине — сиденья водителя и пассажира, между ними консоль с радио, кнопками управлением спецсигналами и т. п. За кабиной — окно и/или дверца в лечебный отсек. Посреди лечебного отсека/модуля располагаются носилки. При транспортировке они жёстко закреплены; никаких специальных амортизирующих механизмов, как в российских машинах, я не видел. Справа от носилок, если смотреть со стороны задних дверей — скамья для медперсонала (кроме того, на неё можно положить вторые носилки; до недавнего времени возможность транспортировки двух больных была указана в федеральном стандарте, о котором будет сказано ниже, но его последняя редакция это требование отменила) и боковая дверь. Спереди, у изголовья больного — сиденье, обычно неподвижное, для манипуляций с дыхательными путями (т. н. airway seat). Возле него располагается небольшой столик, а также электроотсос и редуктор/ротаметр для подключения кислородной аппаратуры. Места для подключения редукторов, впрочем, могут быть и в других частях модуля. Над носилками — лампы и держатели для внутривенных систем. Слева от носилок — шкафы с оборудованием и медикаментами.
Тип 3. Шасси и кабина водителя — от микроавтобуса, лечебный отсек — как у типа 1.
Тут мы и подходим к различию в салонах микроавтобусов и модульных автомобилей: в микроавтобусах теснее, шкафы меньше, отсеков, открывающихся снаружи, нет, небольшого сиденья (его называют CPR seat, т. е. сиденье для СЛР) слева от носилок нет, стационарный кислородный баллон располагается внутри салона, носилки и спинальные доски тоже. Вообще, спроектировать салон АСМП так, чтобы парамедику при транспортировке не приходилось постоянно отстёгивать ремень, вставать со скамьи, тянуться к тому или иному шкафчику, рискуя про повороте или торможении упасть на больного или удариться о детали салона — задача очень непростая.
Федеральный стандарт США KKK-A-1822 выдвигает длинный ряд требований к АСПМ по размерам, безопасности, функциональности и т. п. В конце статьи приведена ссылка на этот документ.
А втомобили легкового типа для перевозки пациентов — когда-то основной тип американских АСМП — не используются примерно с 1980-х. При всей своей красоте и скорости, в них попросту слишком мало места.
Довольно редко встречаются пожарно-медицинские машины с отсеком для пациента и парамедиков (т. н. transport pumper или transport engine). На первый взгляд — очень странная конструкция. Но, видимо, специфика работы пожарных и медиков там, где такие машины применяются, оправдывает их использование.
В показанных на фото машинах нет отсека для транспортировки пациента. Это автомобиль поддержки — так называемый support/equipment truck.
Микроавтобус для транспортировки инвалидов в колясках (у многих служб СМП в США есть такие машины — отвозить инвалидов в больницу на запланированный визит ко врачу и т. п.). В прицепе оборудование для «специальных операций»: пожаров, поисково-спасательных операций, инцидентов со многими пострадавшими и т. п.
Машина для выездов на пожары и прочие происшествия, где задействовано много людей, которых надо кормить, поить, следить, чтоб не перегрелись, не замёрзли т. п. В такой машине перевозятся палатки, вода, лёд, обогреватели, вентиляторы с увлажнителями, кофеварки, кислород, изолирующие противогазы, обычное медоборудование и ещё много всего.
Из экзотики: скорые-вездеходы, медицинские сани-прицепы к снегоходам и миниатюрные открытые «скорые» для дежурств на массовых мероприятиях, среди толпы.
Оборудование
Что находится в «скорой»?
1. Прежде всего — носилки, они же — каталка. Меняющися высота носилок и угол подъёма спинки, а также ремни дают возможность положить больного и в позицию Тренделенбурга (вниз головой), и полусидя (при этом длина носилок сокращается, и на них можно зайти в лифт). Устройство носилок предполагает наличие телескопической штанги-держателя для капельниц, «стояночного» тормоза и складных поручней, на которые удобно вешать монитор и т. п. Большинство из перечисленного на сегодняшний день — стандарт. На самых высококлассных моделях есть ещё и электро- или пневмомотор, позволяющий механизировать подъем 150-килограмовых пациентов. Всё это эргономично и легко моется.
2. Монитор-дефибрилятор. На BLS — автоматический, на ALS — «ручной», типа известного LifePack 12. Многие многофункциональные мониторы могут работать и в режиме АНД, а также снимать 12-канальную электрокардиограмму.
3. Приспособления для иммобилизации: жёсткие щиты, KED, воротники, шины (жёсткие, полужёсткие, надувные, вакуумные, растягивающие для переломов берцовой кости и т. п., в зависимости от фантазии и наличия денег).
4. Электроаспираторы (отсосы) — стационарный и портативный. Портативный может быть с электрическим или ручным приводом.
5. Лёгкие матерчатые носилки. Многие службы отказались от матерчатых носилок, поскольку считают их бесполезными.
6. Перевязочные материалы: бинты, марля, окклюзионные повязки для ран живота и грудной клетки, стерильные простыни для ожогов.
7. Препараты для дезинфекции ран (и самой машины). Одеяла — обычные и из фольги (тепло отражать), для пациентов в шоке.
8. Складное кресло с ремнями, колёсиками и гусеницами для переноса больного по лестничным маршам — stairchair. Гусеницы встречаются на очень малом количестве кресел. Такие кресла применяются в основном только на специальных «бариатрических» (bariatric) бригадах, которые перевозят пациентов с ОЧЕНЬ большим весом.
9. Кислород: большой баллон в машине плюс маленький переносной.
10. Одноразовые кислородные маски — взрослые, детские, неонатальные.
11. Одноразовые небулайзеры.
12. Дыхательные трубки (airways) — назофарингальные и орофарингальные.
13. Набор для помощи при родах.
14. Мешок для ручной искусстенной вентиляции лекгих типа «Амбу».
15. Препараты: Глюкоза в тюбиках. Активированный уголь.
16. Судно и мешочки для рвоты.
17. Стерильная вода.
18. Саморазогревающиеся и самоохлаждающиеся компрессы.
19. Фонендоскоп и тонометр.
20. Фонарь для проверки реакции зрачков на свет.
21. Термометр.
22. Пульсоксиметр.
23. Набор карточек для быстрой сортировки больных по тяжести в случае инцедента со множеством пациентов.
24. Перчатки, защитные очки, фартуки.
25. Рации — стационарная в машине и портативные у персонала.
На ALS-бригадах ко всему перечисленному добавляется ящик-укладка с медикаментами, оборудование для интубации, глюкометр, шприцы, иглы, набор для внутрикостных инъекций, капнограф (обычно встроен в монитор), аппарат ИВЛ и т. п. Баллон с закисью азота иногда (но редко) бывает на машинах парамедиков. В большинстве штатов закись не применяется.
Самое необходимое (немного марли и бинтов, «Амбу», фонендоскоп и сфигмоманометр, у ALS — ещё и оборудование для интубации, адреналин, налоксон, глюкоза, атропин, одна система с физраствором) держится в большой сумке, которую санитары/парамедики несут к пациенту практически на каждом вызове.
Мой рассказ был бы неполон без аппарата для непрямого массажа сердца. На «скорой» он пока редок, зато на всевозможных выставках экстренной медицины постоянно появляется. По заявлению производителей, этот аппарат очень эффективен: давит с заданной силой и частотой на заданную глубину, не устаёт, освобождает руки медика для других манипуляций, в машине позволяет ему сидеть пристёгнутым, а не стоять над носилками, рискуя при резком повороте впечататься головой во что-нибудь (говорят, именно по этой причине их используют на «скорой» кое-где в Европе). Вообще, появились они давно, но широкого распространения в США не получили.
Каждый раз все больше и больше удивляюсь очень продуманной с точки зрения бизнеса схеме медицинского обслуживания в США, которая, конечно же, была разработана не для поддержания здоровья нации, а для максимального обогащения тех людей, которые могут пролоббировать нужный закон в Конгрессе. Но это уже другая тема.
О самой страшной и темной стороне медицинской помощи — это скорая или экстренная помощь больным.
Часто случается так, что у человека что-то очень сильно и внезапно заболело, конечно же, он знает про скорую медицинскую помощь, которая доступна 24 часа в сутки, он звонит в 911 или садится за руль и мчит по трассе в надежде, что его быстренько вылечит добрый дядя Айболит, но Айболит уже не тот и совсем не добрый. Человеку кажется, что вокруг него сейчас столпится все отделение больницы, будут его жалеть, применять все, накопленные человечеством знания, и через 5 минут он здоровый и счастливый поедет домой. Но американские реалии немного другие. Здесь даже в экстренной помощи можно прождать час и более, увидеть врача ровно 1 минуту, получить от него рецепт на обычные обезбаливающие и будь здоров. Нет, тут история не кончается. Через неделю человек получит огромный счет за то, что он поздоровался с доктором., причем счет может доходить до нескольких десятков тысяч долларов. Чтобы такого не произошло, стоит знать заранее, с чем можно столкнуться в их больницах.
Система медицинского обслуживания США включает в себя 2 способа оказания помощи людям в кратчайшие сроки: экстренная (Emergency Rooms ) и срочная (Urgent Care ) медицинская помощь.
Постараюсь рассказать, что же это темные лошадки, в чем их сходство и различие.
ЭКСТРЕННАЯ МЕДИЦИНСКАЯ ПОМОЩЬ (EMERGENCY ROOM)
Обычно такая помощь есть в каждой больнице или мед. учреждении, работает 24/7, 365 дней в году, сюда приезжают без предварительной записи. Именно в такие отделения полиция доставляет всех пострадавших.
В составе врачебной бригады, как правило, нет врача общего профиля и фельдшера. В США на вызов приезжают парамедик и техник-водитель. В задачи первого входит практическое оказание базовой медпомощи, а техник-водитель отвечает за управление каретой, загрузку и выгрузку носилок с пациентом. Любопытно, что зарплата сотрудников линейных бригад "скорой", по американским меркам, невелика - около 30-45 тысяч долларов в год, что в три, а то и четыре-пять раз ниже доходов докторов.
Организация работы американской "скорой" в корне отличается от российской службы "03". Если российские медики, зачастую выезжающие на вызов по любому, нередко не самому срочному поводу, и должны по возможности оказать квалифицированную медпомощь на дому, то их американские коллеги выполняют главным образом транспортировочные функции - стабилизировать состояние пациента и побыстрее довезти его до ближайшей больницы.
По данным Центра по контролю и профилактике заболеваний (CDC) в 2012 году американцы 136.1 млн. раз обращались в 3900 экстренных медицинских центров по всей стране, около 20 млн. из них доставили на машине скорой помощи. Если учесть, что на 2012 г в стране проживало 313,9 млн человек, то приблизительно каждый третий ее гражданин побывал в отделении неотложной помощи.
При обращении в такое отделение пациенту назначается степень помощи, в которой он нуждается: от 1 до 5. Первая степень - самая незначительная, например, боль в ухе или голове, степень второго уровня - например, рана, требующая наложения швов, уровень 5 - уже более серьезные проблемы, такие как сломанная кость. Также существуют и более высокие уровни помощи для тяжелобольных пациентов, у которых, например, быстрая потеря крови или остановка сердца. Согласно статистике, которую предоставил National Hospital Ambulatory Medical Care Survey, от 1/3 до ½ всех пациентов прибывают в отделение неотложной помощи не в критическом состоянии.
Основная причина, почему так много некритических обращений больных в это отделение заключается в том, что законом предусмотрено оказывать помощь всем, не зависимо от их платежеспособности. Т.е. если ты не можешь за себя заплатить (а это еще доказать нужно), то приходи, тебя здесь обслужат бесплатно. Но если у тебя есть страховка, работа или другой источник денег, и ты обратился в это отделение, то на твоих счетах отыграются по полной программе.
Теперь самое интересное - стоимость обслуживания в отделениях неотложной помощи
Проблема для пациента и выигрыш для врача заключается в том, что в подобных отделениях нет фиксированных ставок, т.е. больной заранее не может знать, сколько ему придется заплатить. Единственное, что знает пациент - сколько за него заплатит его страховая компания. Обычно это 150-250 долларов за прием. Ни одна страховая компания не предлагает такой план, который полностью покрывал бы стоимость экстренной медицинской помощи (если только специально не оплачивать страховку, покрывающую именно этот вид оказания медицинской помощи). И это совсем неспроста.
Конечный счет от этого заботливого отделения скорой помощи зависит от степени тяжести, которую присвоили пациенту, необходимо ли делать рентген, лабораторный анализ, сколько времени врач потратил на обслуживание пациента (иногда стоимость времени врача может доходить до $12.000 в час), доставила ли больного карета скорой помощи (это еще дополнительно $400-1200) или он пришел ножками, также цена может зависеть от штата и от самой поликлиники.
Согласно Agency for Healthcare Research and Quality (AHRQ), средний чек в 2009 году от отделения экстренной медицинской помощи составил $1,318, в 2011 году в среднем пациенты с медицинской страховкой заплатили дополнительно еще $933.
Иногда платежеспособные больные без медицинской страховки могут получить дискаунт от больницы: они не включат в стоимость обслуживания лабораторные тесты или рентген, могут предложить оплату по частям. Щедрость неимоверная!
Цены на обслуживание пациентов с одними и теми же симптомами могут очень сильно отличаться. На основании исследования более 4000 отделений экстренной помощи в 2010 году был составлен список средних цен по самым частым заболеваниям, также в этот список внесены минимальные и максимальные счета, которые получали больные.
Т.е. больной, обратившийся в экстренную неотложную помощь, играет в русскую рулетку: никогда не знает, сколько он заплатит, например, за лечение головной боли 15 или 17797 долларов. И часто в таких отделениях больной получает даже не лечение (если больной не при смерти), а обезбаливающие таблетки, видит доктора в лучшем случае 5 мин и получает направление к основному доктору. Могу это утверждать на основании прочтения более 100 различных заключений докторов и отзывов больных с форумов.
Одна из причин, почему обслуживание экстренной медицинской помощи настолько дорогое - это закон, который обязывает их оказывать помощь всем больным, не зависимо от их платежеспособности, а таких больных очень много, ведь сюда обращаются все бедняки страны по любой, даже не срочной, жалобе на здоровье. И на такие обращения в среднем отделения экстренной помощи тратят $18 млн в год. Следовательно, эти $18 млн потом и ложатся на плечи тех, кто может за себя платить или тех, у кого есть страховка. Но после нового закона ObamaCare, предполагающего, что каждый гражданин обязан иметь медицинскую страховку, цены по идеи в таких отделениях должны поубавиться. Но кто же откажется от лакомого кусочка?
Также отделения экстренной помощи придумали себе еще одну причину, почему их счета настолько высоки: выставляя счет пациенту, они никогда не уверены, что получат полную стоимость, поэтому в счет закладывается их риск. Пациент может быть неплатежеспообным, страховые компании или государственные медицинские помощи Medicare и Medicaid могут заранее устанавливать фиксированные расценки, которые она заплатят за своего «подопечного», а ставки последних намного меньше ставок, предъявляемых отделениями пациентам.
Не смотря на такие огромные счета, выставляемые EDs (экстренной медицинской помощью), государство из всех $2.4 триллионов, которые ежегодно тратятся из бюджета на здравоохранение, выдает только $47.3 млрд (около 2%) на покрытие счетов малоимущих граждан в этих отделениях.
ИТАК, ЧТО ЖЕ ТАКОЕ ЦЕНТРЫ СКОРОЙ ПОМОЩИ В США (URGENT CARE CENTERS)
Это такие же медицинские отделения, которые оказывают скорую помощь больным без записи в течении 20 мин - 2х часов, работают часто круглосуточно и почти каждый день. Такие центры также почти всегда оснащены лабораторным и рентгенным оборудованием.
Такие отделения (всегда частные) работают во многих медицинских учреждениях уже более 30 лет, сейчас по всей стране их насчитывается около 8800 отделений, каждое такое отделение в среднем обслуживает 342 пациента в неделю. В среднем доход этой части медицинских учреждений насчитывает $13 млрд в год.
Центры скорой помощи отличаются от отделений экстренной помощи только тем, что первые не оказывают помощь больным, находящимся при смерти в очень критическом состоянии. Но при этом разница в расценках на лечение одних и тех же болезней с отделениями экстренной помощи здесь существенная.
Приблизительные расценки центров скорой помощи:
Аллергия: $97
Острый бронхит: $127
Ушная боль: $110
Боль в горле: $94
Красные глаза: $102
Гайморит: $112
Инфекция верхних дыхательных путей: $111
Инфекция мочевыводящих путей: $110
Государство не оплачивает счета неплатежеспообных граждан, которые обратились за помощью в скорую помощь Urgent Care. Страховые компании также не предоставляют такие планы, которые полностью покрывали бы счета скорой медицинской помощи.
Итак, после всей этой информации можно сделать один короткий вывод. Если вы не при смерти и находитесь в сознании, являетесь платежеспособным и умеете считать свои денежки, то стоит обратиться за помощью в ближайший Urgent Care центр, который принимает вашу страховку, и ни в коем случае не ехать в Emergency Room, если у вас просто идет кровь из носа или подвернулась нога. Даже с вывихнутой рукой лучше поехать в отделение скорой помощи, так как там обслуживают также же быстро, как и в центрах экстренной помощи, но при этом высылают счета в разы меньше.
Система здравоохранения в США, безусловно, является одной из самых дорогих в мире. Высокие цены на медицинские услуги раздуты искусственно врачами и страховыми компаниями. Обычные граждане, боясь огромных счетов за мед. обслуживание, покупают себе страховки, врачи, зная, что у людей есть страховки, устанавливают огромные цены за свои услуги, страховые компании же, постоянно увеличивают ставки, иногда отказывают в оплате за какое-то лечение или процедуры, считая их необязательными. В итоге, проигрывают здоровые граждане со средним или высоким доходом, которые платят страховки, но в больницы не ходят. При этом в большинстве медицинских планов есть такое понятие, как Deductible - сумма, которую сначала человек должен выплатить в год по всем счетам (счета суммируются), прежде чем страховая компания начнет выплачивать свои обязательства. И часто получается так, что счета за медицинское обслуживание здорового человека в год не превышают этот Deductible, следовательно, человек платит полностью все счета с больниц и при этом еще страховку. К примеру, в самых дешевых на данный момент планах размер Deductible равен $4,500 — довольно большая сумма, которую сложно набрать здоровому человеку.
Каждый поход к врачу превращается здесь в какую-то игру «кто хитрее». Живой пример. Недавно была у стоматолога, который назначил лечение 3х зубов, с учетом страховки я должна была заплатить 140, 85 и 60 долларов за каждый зуб. Что делают большинство пациентов? Слепо верят своему врачу, приходят на следующий день, отдают деньги и лечат зубы. После того, как я сверилась с ценами на стоматологические услуги на сайте страховой компании, то поняла, что должна платить не указанную врачом сумму, а намного меньше, 70, 85 и 35 соответственно. Пришла к врачу, сказала, что хочу лечить зубы по другим расценкам, он сразу же согласился на мои цены и полечил зубы, в итоге, он свое все равно получил от страховой компании. Здесь нужно, не стесняясь, воевать за каждый счет, полученный с больницы, ведь для большинства врачей больной - это обычный мешок с деньгами.
Стоить отметить и одно преимущество американской системы здравоохранения — это техническое оснащение больниц: все на высшем уровне.
Медицинское страхование имеет свои плюсы и минусы. С одной стороны, оно защищает людей от возможных высоких счетов за лечение, но с другой стороны, если убрать полностью этот вид страхования, то и цены в больницах сразу же уменьшатся до вполне доступных.
В 2014 году в США уже вступила в силу нашумевшая реформа здравоохранения и защиты пациентов в США под названием ObamaCare. Согласно этой реформе, все граждане и резиденты страны должны в обязательном порядке иметь медицинскую страховку. И здесь первое, что приходит на ум: «Товарищи американцы, а где же ваша хваленая демократия, где свобода выбора?» Что делать тем, кто не хочет иметь страховку, кто считает себя полностью здоровым? А ничего. Нужно или подчиниться закону, или просто искать другую страну для жизни. Ведь они же живут в своем «демократическом» обществе, где каждый должен помогать друг другу, но как всегда эта помощь должна исходить только от более-менее обеспеченных граждан, которые работают и хоть что-то делают в своей жизни. Главное — убедить общество, что его граждане должны помогать друг другу. И, как ни странно, когда мы в колледже обсуждали эту реформу, а обсуждали мы ее довольно часто, то в двух моих группах только я одна была против этого нововведения. У всех остальных был один аргумент - нужно помогать друг другу.
Итак, что же изменилось в системе здравоохранения США после введения реформы ObamaCare.
Первое, что стало очень заметно - это, конечно же, рост платы за саму страховку. К примеру, в 2013 г. у меня был очень хороший страховой план от Kaiser Permanente (одной из лучших страховых компаний), за который я платила 194 доллара в месяц, теперь, чтобы получить подобный план у этой компании нужно заплатить 306 долларов у месяц. Конечно, большинство людей, за которых страховки платят компании-работодатели, даже не почувствовали никаких изменений с этой реформой. ObamaCare «позаботилась» и о компаниях, заставив их оплачивать страховки своих работников, в противном случае, они должны будут заплатить штраф.
С введением ObamaCare государство заставило все страховые компании предоставлять 4 различных медицинских плана (бронзовый, серебряный, золотой и платиновый планы) с разными ценами и покрытиями. При этом сейчас страховая компания не имеет права отказать в страховке никому (это, безусловно, плюс), даже если человек, например, болеет СПИДом или раком. До введения этой реформы страховые компании могли без объяснений отказать в услугах любому человеку или назначить ему высокие ежемесячные взносы, сейчас же ежемесячная плата за страховку для всех устанавливается одинаковой. Страховые компании, чтобы «обезопасить» себя от увеличившегося риска по оплатам за лечение своих клиентов, подняли плату за свои услуги, поэтому многие здоровые граждане и были против этого закона, т.к. не хотели брать на себя оплату за увеличившийся риск страховых компаний. Теперь, фактически, на рынке установилась монополия, которая позволяет страховым компаниям устанавливать такие цены, какие они сами хотят, а государство обеспечило их законом, что людишечки все равно у них купят их услуги. Вот какое хорошее правительство, которое все делает, чтобы обеспечить постоянным доходом свои страховые компании за счет кармана граждан со средним и высоким доходом. Браво!
При этом государство частично оплачивает медицинскую страховку гражданам, доход которых не превышает четырехкратный порог бедности (на 2014 г. эта сумма равна $11,670 для семьи из одного человека). Другими словами, под действие данного закона попадают люди, у которых годовой доход не превышает следующие значения:
1 человек в семье $46,680;
2 человека в семье $62,040;
3 человека в семье $78,120;
4 человека в семье $95,400;
5 человек в семье $110,280;
6 человек в семье $126,360;
7 человек в семье $142,440;
8 человек в семье $158,520.
Согласно реформе ObamaCare, люди, доход которых находится не больше указанного выше пределах (на familiesusa.org указаны актуальные данные дохода), будут платить от 2 до 9,5% от годового дохода за медицинскую страховку Silver Plan (здесь описано подробнее, как считать).
Стоит добавить, что существует еще одна альтернативная программа Medicaid для людей с доходом, не превышающим 133% от порога бедности. Medicaid покрывает полностью все медицинские услуги и предоставляется бесплатно. Вот таблица порога бедности для семей с разным количеством человек:
1 человек в семье $11,670;
2 человека в семье $15,730;
3 человека в семье $19,530;
4 человека в семье $23,550;
5 человек в семье $27,570;
6 человек в семье $31,590;
7 человек в семье $35,610;
8 человек в семье $39,630.
Если взять малообеспеченную семью, то, если раньше члены этой семьи могли не покупать себе страховку, надеясь, что они не заболеют, то теперь они обязаны каждый месяц платить пусть не полную стоимость страховки, но все же им нужно вычитать какую-то сумму из без того низкого дохода. По крайней мере, у людей до ObamaCare был выбор, покупать страховку или нет, сейчас же этого выбора нет. К примеру, семья из 4 человек имеет доход 95400 в год, получается, что за страховку им нужно отдать 9,5%, а это 9063$ в год.
Те граждане США, которые не имеют медицинскую страховку больше 3х месяцев в году, должны будут в конце года заплатить штраф, который будет постепенно возрастать до 2016 года:
2014 год: минимальный штраф — $95 за каждого взрослого и $47.50 за каждого ребенка, но не больше $285 на семью в год.
2015 год: минимальный штраф — $325 за каждого взрослого и $162.50 за каждого ребенка, но не больше $975 на семью в год.
2016 год: минимальный штраф — $695 за каждого взрослого и $347.50 за каждого ребенка, но не больше $2,085 на семью в год.
При этом на официальных сайтах не нашла информации о том, как эти штрафы будут взиматься. Есть только информация о том, что налоговая служба может потребовать штраф, но заставить платить его граждан не может, не может также посадить в тюрьму или назначить другие меры наказания. Единственное, что может налоговая служба — это прислать еще один штраф на неуплату первого штрафа и т.д. Но я бы все равно не стала избегать этого штрафа, ведь кому нужны проблемы с налоговой?
Нельзя быть таким умным и оформить страховку только тогда, когда заболеешь, так как подать на страховку можно было только до мая 2014 года или с 1 января 2015 и в течении нескольких месяцев, а потом снова возможность подать на страховку закрывается.
Помимо того, что ObamaCare защищает пациентов, дает возможность малообеспеченным гражданам получить медицинскую помощь, правительство еще громко говорит о том, что эта реформа создаст около 400 т. новых рабочих мест, обеспечит приток новых средств в бюджет за счет установления новых налогов для богатых граждан и фармацевтических компаний ($409,2 млрд). В целом, программа ObamaCare рассчитана на 10 лет, она обойдется государству в приблизительно $940 млрд.
ObamaCare, как и многие другие законы государства, кому-то выгоден, кто-то не чувствует никаких изменений, а кто-то страдает от этого закона. Но, как мне кажется, ObamaCare в первую очередь был выгоден кошелькам тех, кто пролоббировал этот закон в парламенте, и нет сомнения, что это были владельцы страховых компаний.
Для вызова скорой медицинской помощи в США достаточно набрать небезызвестный телефон "911", сообщить о пошатнувшемся здоровье, и сверкающая мигалками карета, истошно завывая сиреной, довольно быстро примчится к занемогшему пациенту. Услуги экстренной медпомощи предоставляются здесь в основном частными компаниями или муниципалитетами.
Организация работы американской "скорой" в корне отличается от российской службы "03". Если российские медики, зачастую выезжающие на вызов по любому, нередко не самому срочному поводу, и должны по возможности оказать квалифицированную медпомощь на дому, то их американские коллеги выполняют главным образом транспортировочные функции - стабилизировать состояние пациента и побыстрее довезти его до ближайшей больницы.
В составе врачебной бригады, как правило, нет врача общего профиля и фельдшера. В США на вызов приезжают парамедик и техник-водитель. В задачи первого входит практическое оказание базовой медпомощи, а техник-водитель отвечает за управление каретой, загрузку и выгрузку носилок с пациентом. При этом он должен пройти специальное обучение для работы в системе экстренной помощи, получить соответствующий сертификат и иметь общее представление о медицине. Любопытно, что зарплата сотрудников линейных бригад "скорой", по американским меркам, невелика - около 30-45 тысяч долларов в год, что в три, а то и четыре-пять раз ниже доходов докторов.
Зачастую лицензированные парамедики и медтехники в отдаленных и малозаселенных районах работают на добровольных началах, нередко в составе пожарных команд или экстренных служб спасения.
Как сообщили "РГ" в основанной еще в 1979 году Ассоциации американской скорой помощи, общее число специализированных медицинских автомобилей в США превышает 48 тысяч, а всего в системе оказания экстренной помощи занято 840 тысяч человек. Хотя общефедерального стандарта времени, в течение которого медики должны прибыть на место вызова, в США нет, эталонным считается прибытие к нуждающемуся в помощи пациенту в течение 8-12 минут.
Примерно через пару недель после доставки на "скорой" в стационар, пациенту обязательно придет весьма немаленький счет. Правда, для престарелых американцев, подпадающих под социальные программы, предусмотрены значительные скидки, доходящие до 80 процентов. Но, например, в Вашингтоне средняя стоимость вызова врачебной бригады на дом и поездка в стационарное медучреждение составит от 400 до 700 долларов. А в более крупных городах придется заплатить еще больше. Так, в Чикаго отсчет начинается с 900 долларов за вызов кареты "скорой помощи" и отдельно придется доплатить за проезд, исходя из ставки 17 долларов за милю. В Нью-Йорке счет за проезд до больницы может доходить до 1290 долларов плюс по 12 долларов за каждую милю.
Итоговая сумма будет рассчитана в зависимости от конкретной медицинской помощи, оказанной в машине. Если у пациента нет медицинской страховки, которая могла бы покрыть от 20 до 50 процентов суммы счета, расплачиваться за поездку на карете придется полностью из собственного кармана.
скорая помощь Кадиллак Миллер Метеор 1959 года, переделанная в машину «охотников за приведениями» из одноименного фильма
Кадиллак 1962 года, вид спереди
и вид сзади
Эти машины исчезли после появления в 1973 году нового стандарта.
Организация
Всего в США около 15 тыс. служб скорой медицинской помощи с 48 тыс. машин и 841 тыс. сотрудников.
Американская система скорой помощи сильно отличается от российской, в первую очередь - децентрализованностью. Стандарты и протоколы, в соответствии с которыми должна оказываться помощь, в разных штатах могут значительно отличаться. Более того, разные штаты могут не признавать, например, сертификат парамедика, полученный в другом штате, что создаёт определённые проблемы.
Служба скорой помощи может быть организована по-разному (в скобках — процент служб скорой помощи в США, работающих по соответствующей модели):
— подразделение пожарной службы, в котором пожарные имеют медицинскую квалификацию — 38%;
— отдельная служба (наиболее близка к российской модели, но менее централизована) — 23%;
— частная компания — 13%;
— в подчинении больницы — 7%;
— в подчинении пожарной службы, но с разделением на пожарных и медиков — 4%;
— частная компания под общественным надзором (местная власть выбирает частную компанию, поручает ей оказание помощи населению в данном муниципалитете/районе, осуществляет строгий надзор над её работой, при необходимости штрафует или прерывает контракт) — 2%;
— полицейский департамент, в котором полицейские имеют медицинскую квалификацию — 0.75%;
— полицейский департамент с разделением на полицейских и медиков — 0.75%;
— другое — 12%.
Кроме того, службы скорой помощи делятся на волонтёрские, оплачиваемые и комбинированные (где часть сотрудников получает зарплату, а часть работает на добровольных началах). В 22% служб работают только волонтёры, в 38% — только оплачиваемые работники, в 40% — и те, и другие. Это один из самых болезненных моментов. Оплачиваемый персонал обвиняет волонтёров в ненадёжности (некоторые волонтёрские службы СМП не держат персонал на подстанции 24 часа в сутки — при получении вызова волонтёры приезжают из дома на близлещащую подстанцию, и уже оттуда едут на вызов — это, естественно, вызывает задержку), непрофессионализме, «воровстве» рабочих мест и общем снижении зарплаты. Волонтёры отвечают, что имеют то же образование и сертификацию, и что во многих местах (особенно в сельской местности) денег на оплачиваемый персонал нет и не предвидится. Этот спор можно продолжать вечно.
Персонал
По квалификации работники скорой помощи делятся на:
— CFR (Certified First Responder) — человек, тренированный в оказании первой помощи: СЛР, кислород, иммобилизация, дефибрилляция при помощи АНД, электроотсос, остановка кровотечения, распознавание симптомов инфаркта, инсульта, гипогликемии, анафилактической реакции, помощь при переломах, ожогах, неосложнённых родах и т. п. Может использовать адреналиновый автоинжектор, если он имется у пациента, и налицо симптомы анафилактической реакции. В некоторых штатах им разрешается использовать глюкозу (орально — через рот) и активированный уголь, а также нитроглицерин — опять же, если он имеется у пациента (прописан врачом), и налицо соответствующие симптомы.
Тренировка занимает около 40-60 часов. Такая квалификация распространена среди пожарных и полицейских; частью бригады СМП они, как правило, не являются, разве что в качестве доплонительной пары рук.
— EMT-B (Emergency Medical Technician - Basic) — следующий уровень. Тренировка занимает ок. 120 часов (в некоторых штатах до получения сертификата также требуется также набрать определённое число часов на практике в бригаде СМП и/или больнице) и включает в себя всё, чему обучен First Responder плюс базовые знания анатомии, а главное — простейший осмотр и сбор информации: анамнез, измерение АД, ЧСС и пр. В некоторых штатах ЕМТ-В могут производить пульсоксиметрию, катетеризацию вен (не центральных), использовать комбитьюб, но обычно их обязанности ограничены неинвазивными процедурами, за исключением уже упомянутых автоинжекторов. EMT-B также могут помогать парамедику, например, подготавливать оборудование для интубации, ЭКГ и внутривенных вливаний.
— EMT-I (Emergency Medical Technician - Intermediate) — промежуточный уровень между EMT-B и EMT-P, о которых рассказано ниже. Имеется только в некоторых штатах.
— EMT-P (Emergency Medical Technician - Paramedic) или просто парамедик . Подготовка занимает около около 1000 часов (зависит от штата и учреждения), т. е. от полугода до двух лет, в зависимости от количества часов и интенсивности занятий. Сколько бы курс не длился, экзамены для всех одинаковы (в пределах одного штата). Во многих штатах человек должен получить квалификацию EMT-B, проработать на СМП какое-то время, и только потом может идти учиться на парамедика.
Парамедики изучают анатомию, физиологию, фармакологию и т. п. — не на уровне врача, разумеется, но гораздо лучше EMT-B. Это позволяет им, помимо того, что умеют EMT-B (как обычно, в разных штатах этот список отличается):
— интубировать (вводить специальную пластиковую дыхательную трубку в трахею);
— снимать и расшифровывать ЭКГ;
— использовать аппарат ИВЛ (искусственной вентиляции легких);
— производить дефибрилляцию, кардиоверсию и наружную электрокардиостимуляцию;
— делать внутримышечные, внутривенные (включая центральные вены) и внутрикостные инъекции;
— осматривать дыхательные пути с помощью ларингоскопа и удалять из них инородные тела;
— производить коникотомию;
— производить декомпрессию клапанного пневмоторакса.
Препараты, которые может использовать парамедик: кислород, аспирин, нитроглицерин, адреналин, атропин, налоксон, глюкоза, амиодарон, бикарбонат натрия, дифенгидрамин, фуросемид, прометазин, глюкагон, ипратопиум бромид, сальбутамол, окситоцин, морфий, фентанил, верапамил, диазепам, прокаинамид, преднизолон, закись азота. Список далеко не полный.
Часть парамедиков получает более продвинутое образование, например, степень бакалавра неотложной медицины.
— Врач. В США есть так называемый медицинский надзор (medical command): врач-специалист по неотложной медицине работает в больнице, но дополнительно к этому сотрудничает со службой скорой помощи. Такой врач составляет протоколы оказания скорой помощи (власти штатов составляют обязательные к исполнению протоколы для СМП, но врач, о котором мы говорим, может внести в них изменения, действительные только для подшефной ему службы СМП; при этом он обычно не может расширять список полномочий персонала, а лишь сужать его, например: власти штата могут разрешать парамедику использовать какое-либо лекарство, а врач может запретить это «своей» службе) и следит за их исполнением. При необходимости он принимает рапорт от бригады и отдаёт ей приказы или рекоммеднации по радио. В некоторых случаях протоколы требуют, чтобы работник СМП связался со «своим» врачом по радио или телефону, прежде чем ввести то или иное лекарство.
Что же касается врачей, выезжающих на вызовы, для США это явление редкое. Кроме трёх городов: Питтсбурга, Сиэттла, и Хьюстона, в которых врач выезжает в отдельной машине на тяжёлые вызовы (допольнительно к экипажу «скорой»), мне неизвестны американские службы, массово практикующие что-либо подобное. Правда, врач, приписанный к больнице, может сопровождать тяжелобольного при транспортировке между больницами (особенно в санавиации), попадаются на «скорой» и врачи, проходящие ординатуру в неотложной медицине. Но, повторюсь, врач на «скорой» - явление довольно редкое.
— Медсёстры и медбратья. Часто работают на медицинских вертолётах, на обычных же скорых они — скорее исключение, чем правило. Медсестра/медбрат в США имеет от 2 до 4 лет среднеспециального или высшего образования (в зависимости от того, является ли он/она Licensed или Registered, и т. п.).
EMT-B составляют 53% работников скорой помощи, парамедики — 41%, EMT-I — 9%, CFR — 11%, медсёстры и медбратья — 8%. В сумме, как видите, больше 100%, поскольку один и тот же человек может иметь одновременно несколько квалификаций, например, медбрат и парамедик). Чтобы не потерять квалификацию, от медработника требуется ежегодно набирать определённое число баллов повышения квалификации, а также проходить короткий курс сердечно-легочной реанимации (СЛР) каждые два года.
«Просто водителей» практически нет. Во многих штатах медики проходят курсы вождения спецмашин и сами исполняют обязанности водителей. Но такая ситуация встречается далеко не везде. Например, в Массачусетсе такого требования нет.
Бригады
Экипаж американской скорой — как правило, 2 человека.
Минимум один из них (а в некоторых штатах оба) — EMT-B. Это т. н. BLS-бригада (от Basic Life Support — «базовое жизнеобеспечение»).
Два EMT-I — это ILS-бригада (Iintermediate Life Support — «промежуточное жизнеобеспечение»),
а два парамедика — ALS (Advanced Life Support — «продвинутое жизнеобеспечение»).
EMT-B в паре с парамедиком в некоторых штатах также могут считаться ALS-бригадой.
Система «разделения труда» между ALS и BLS-бригадами отличается в разных штатах и даже в разных городах. Есть города, где все «скорые» имеют экипаж из двух парамедиков, местами экипажи состоят только из EMT-B. Часто в одной системе сосуществуют оба типа бригад. Где-то ALS выезжает лишь на тяжёлые вызова, а где-то — на все (но если вызов окажется нетяжёлым, может передать больного BLS-бригаде и заняться более тяжёлыми пациентами).
Ещё один интересный момент — т. н. бригады быстрого реагирования. Они посылаются на тяжёлые вызова, когда приезд полноценной «скорой» затянут во времени (напр., все бригады района заняты). Обычно это пожарные из близлежащей пожарной части, имеющие ту или иную медицинскую квалификацию (от first responder’ов до парамедиков). В некоторых городах на серьёзные вызова приезжает и полиция, офицеры которой опять же имеют навыки оказания первой помощи.
В больших городах могут быть педиатрические и/или неонатальные бригады. О других спецбригадах я не слышал, но вполне вероятно, что и они где-то есть.
Автопарк
Перейдём к машинам «скорой». Их 3 типа.
Тип 1. На грузовом шасси.
В последнее время появляется всё больше скорых на шасси не просто небольшого пикапа, а довольно тяжёлого грузовика — из тех, на чьём шасси делают, скажем, пожарные машины.
Такие автомобили немного больше, мощнее и меньше подвержены износу. Иногда, когда двигатель и шасси изношены, а модуль - ещё нет, могут купить новое шасси с кабиной и двигателем и поставить на него старый модуль, продлив ему жизнь ещё на несколько лет (к АСМП 2-го типа это, понятное дело, не относится). Если АСМП на пневмоподвеске, то при загрузке носилок в модуль задняя часть машины опускается вниз, облегчая процедуру. В специальных бариатрических АСМП (автомобилях для транспортировки очень тяжёлых пациентов; пока их довольно мало) помимо специальных носилок могут быть рампа и лебёдка, облегчающих погрузку/разгрузку.
Тип 2. На шасси микроавтобуса.
На фото - более 700 бригад скорой помощи готовятся оказывать помощь пострадавшим от урагане Дин - 2007 год, США, штат Техас, Сан Антонио. Крупнейшая в истории США концентрация автомбилей скорой помощи в одном месте.
Обычные же АСМП (тип 2 и 3), в целом, очень друг на друга похожи. В кабине - сиденья водителя и пассажира, между ними консоль с радио, кнопками управлением спецсигналами и т. п. За кабиной - окно и/или дверца в лечебный отсек. Посреди лечебного отсека/модуля располагаются носилки. При транспортировке они жёстко закреплены; никаких специальных амортизирующих механизмов, как в российских машинах, я не видел. Справа от носилок, если смотреть со стороны задних дверей - скамья для медперсонала (кроме того, на неё можно положить вторые носилки; до недавнего времени возможность транспортировки двух больных была указана в федеральном стандарте, о котором будет сказано ниже, но его последняя редакция это требование отменила) и боковая дверь. Спереди, у изголовья больного - сиденье, обычно неподвижное, для манипуляций с дыхательными путями (т. н. airway seat). Возле него располагается небольшой столик, а также электроотсос и редуктор/ротаметр для подключения кислородной аппаратуры. Места для подключения редукторов, впрочем, могут быть и в других частях модуля. Над носилками - лампы и держатели для внутривенных систем. Слева от носилок - шкафы с оборудованием и медикаментами.
Тип 3. Шасси и кабина водителя - от микроавтобуса, лечебный отсек - как у типа 1.
автомобиль скорой помощи на шасси Ford с поперечным расположением носилок.
Тут мы и подходим к различию в салонах микроавтобусов и модульных автомобилей: в микроавтобусах теснее, шкафы меньше, отсеков, открывающихся снаружи, нет, небольшого сиденья (его называют CPR seat, т. е. сиденье для СЛР) слева от носилок нет, стационарный кислородный баллон располагается внутри салона, носилки и спинальные доски тоже.
Вообще, спроектировать салон АСМП так, чтобы парамедику при транспортировке не приходилось постоянно отстёгивать ремень, вставать со скамьи, тянуться к тому или иному шкафчику, рискуя про повороте или торможении упасть на больного или удариться о детали салона - задача очень непростая.
Федеральный стандарт США KKK-A-1822 выдвигает длинный ряд требований к АСПМ по размерам, безопасности, функциональности и т. п. В конце статьи приведена ссылка на этот документ.
А втомобили легкового типа для перевозки пациентов - когда-то основной тип американских АСМП - не используются примерно с 1980-х. При всей своей красоте и скорости, в них попросту слишком мало места.
Довольно редко встречаются (т. н. transport pumper или transport engine). На первый взгляд — очень странная конструкция. Но, видимо, специфика работы пожарных и медиков там, где такие машины применяются, оправдывает их использование.
В показанных на фото машинах нет отсека для транспортировки пациента. Это автомобиль поддержки - так называемый support/equipment truck.
(у многих служб СМП в США есть такие машины - отвозить инвалидов в больницу на запланированный визит ко врачу и т. п.). В прицепе оборудование для «специальных операций»: пожаров, поисково-спасательных операций, инцидентов со многими пострадавшими и т. п.
Машина для выездов на пожары и прочие происшествия, где задействовано много людей, которых надо кормить, поить, следить, чтоб не перегрелись, не замёрзли т. п. В такой машине перевозятся палатки, вода, лёд, обогреватели, вентиляторы с увлажнителями, кофеварки, кислород, изолирующие противогазы, обычное медоборудование и ещё много всего.
Из экзотики: скорые-вездеходы, медицинские сани-прицепы к снегоходам и миниатюрные открытые «скорые» для дежурств на массовых мероприятиях, среди толпы.
Оборудование
Что находится в «скорой»?
1. Прежде всего — носилки, они же — каталка. Меняющися высота носилок и угол подъёма спинки, а также ремни дают возможность положить больного и в позицию Тренделенбурга (вниз головой), и полусидя (при этом длина носилок сокращается, и на них можно зайти в лифт). Устройство носилок предполагает наличие телескопической штанги-держателя для капельниц, «стояночного» тормоза и складных поручней, на которые удобно вешать монитор и т. п.
Большинство из перечисленного на сегодняшний день — стандарт. На самых высококлассных моделях есть ещё и электро- или пневмомотор, позволяющий механизировать подъем 150-килограмовых пациентов. Всё это эргономично и легко моется.
электрические
пневматические
2. Монитор-дефибрилятор. На BLS — автоматический, на ALS — «ручной», типа известного LifePack 12. Многие многофункциональные мониторы могут работать и в режиме АНД, а также снимать 12-канальную электрокардиограмму.
3. Приспособления для иммобилизации: жёсткие щиты, KED, воротники, шины (жёсткие, полужёсткие, надувные, вакуумные, растягивающие для переломов берцовой кости и т. п., в зависимости от фантазии и наличия денег).
4. Электроаспираторы (отсосы) — стационарный и портативный. Портативный может быть с электрическим или ручным приводом.
5. Лёгкие матерчатые носилки. Многие службы отказались от матерчатых носилок, поскольку считают их бесполезными.
6. Перевязочные материалы: бинты, марля, окклюзионные повязки для ран живота и грудной клетки, стерильные простыни для ожогов.
7. Препараты для дезинфекции ран (и самой машины). Одеяла - обычные и из фольги (тепло отражать), для пациентов в шоке.
8. Складное кресло с ремнями, колёсиками и гусеницами для переноса больного по лестничным маршам - stairchair.
Гусеницы встречаются на очень малом количестве кресел. Такие кресла применяются в основном только на специальных «бариатрических» (bariatric) бригадах, которые перевозят пациентов с ОЧЕНЬ большим весом.
9. Кислород: большой баллон в машине плюс маленький переносной.
10. Одноразовые кислородные маски - взрослые, детские, неонатальные.
11. Одноразовые небулайзеры.
12. Дыхательные трубки (airways) - назофарингальные и орофарингальные.
13. Набор для помощи при родах.
14. Мешок для ручной искусстенной вентиляции лекгих типа «Амбу».
15. Препараты: Глюкоза в тюбиках. Активированный уголь.
16. Судно и мешочки для рвоты.
17. Стерильная вода.
18. Саморазогревающиеся и самоохлаждающиеся компрессы.
19. Фонендоскоп и тонометр.
20. Фонарь для проверки реакции зрачков на свет.
21. Термометр.
22. Пульсоксиметр.
23. Набор карточек для быстрой сортировки больных по тяжести в случае инцедента со множеством пациентов.
24. Перчатки, защитные очки, фартуки.
25. Рации — стационарная в машине и портативные у персонала.
На ALS-бригадах ко всему перечисленному добавляется ящик-укладка с медикаментами, оборудование для интубации, глюкометр, шприцы, иглы, набор для внутрикостных инъекций, капнограф (обычно встроен в монитор), аппарат ИВЛ и т. п.
Баллон с закисью азота иногда (но редко) бывает на машинах парамедиков. В большинстве штатов закись не применяется.
Самое необходимое (немного марли и бинтов, «Амбу», фонендоскоп и сфигмоманометр, у ALS - ещё и оборудование для интубации, адреналин, налоксон, глюкоза, атропин, одна система с физраствором) держится в большой сумке, которую санитары/парамедики несут к пациенту практически на каждом вызове.
А сейчас самое интересное: многие бригады возят с собой защитную одежду и каски для извлечения пострадавших при ДТП. Более того, так как многие работники «скорой» — ещё и пожарные, в некоторых городах бригады возят с собой боевую одежду пожарного, инструменты для взлома дверей и дыхательный аппарат — всё для того, чтобы приступить к спасению людей, если «скорая» окажется на пожаре раньше пожарных (у дыхательных аппаратов бывает и более прозаическое применение: бывает, что на момент прибытия бригады пациент мёртв уже несколько недель…).
Некоторые службы скорой помощи, персонал которых имеет тренировку спасателей, возят спасательный инструмент (вплоть до гидравлики).
Мой рассказ был бы неполон без аппарата для непрямого массажа сердца. На «скорой» он пока редок, зато на всевозможных выставках экстренной медицины постоянно появляется. По заявлению производителей, этот аппарат очень эффективен: давит с заданной силой и частотой на заданную глубину, не устаёт, освобождает руки медика для других манипуляций, в машине позволяет ему сидеть пристёгнутым, а не стоять над носилками, рискуя при резком повороте впечататься головой во что-нибудь (говорят, именно по этой причине их используют на «скорой» кое-где в Европе). Вообще, появились они давно, но широкого распространения в США не получили.
Финансирование
Финансирование скорой медицинской помощи в США осуществляется:
— муниципалитетами;
— за счёт платы, взимаемой с пациентов и их страховых компаний;
— за счёт пожертвований граждан.
Доля каждого источника зависит от типа и местоположения конкретной службы скорой помощи.
Финансовая помощь федеральных властей и властей штата сравнительно невелика. Есть гранты, но полагаться только на них невозможно.
Зарплата
Заработная плата рядовых ЕМТ и парамедиков в системе скорой медицинской помощи США, по американским меркам, очень невелика. В разных населенных пунктах сильно отличается, как и цены на жильё и т. п. Так, зарплата нью-йоркского EMT-B или парамедика неплоха по меркам, скажем, Пенсильвании, но в Нью-Йорке прожить на неё тяжело.
Конкретные цифры: от 7 до 25 долларов в час, в зависимости от города, квалификации и т. д. и т. п. Это — «средняя температура по больнице, включая гнойное отделение и морг».
Дежурства могут длиться 8, 16, 24 и более часов. Число вызовов за смену также очень отличается в разных службах: маленькие волонтёрские службы в сельской местности могут выезжать на вызов даже не каждый день, а медики на подстанциях в больших городах могут ездить с вызова на вызов всю смену почти без перерыва. Обычные для других профессий 40 часов в неделю работают немногие. Часто работают в нескольких службах на неполную ставку.
По данным медицинского журнала JEMS за 2008 год, средняя годовая зарплата (при 40-часовой рабочей неделе) составляет: для ЕМТ-В - 28 тыс. долл., для парамедиков - 38 тыс. долл. Реальный доход обычно выше, поскольку многие работают более 40 часов в неделю, часто в нескольких службах на полставки. Волонтёры при этом подсчёте не учитывались.
Для сравнения: средняя годовая зарплата американского врача, в зависимости от специальности и стажа, составляет от 130 до 320 тыс. долл, инженера - от 60 до 100 тыс. долл, воспитателя в детском саду - 23 тыс. долл., школьного учителя в государственной школе - 48 тыс. долл, пожарного - 43 тыс. долл., уборщика - от 16 до 26 тыс. долл.
Отдельное спасибо участникам форума http://emtlife.com/ , участникам группы http://community.livejournal.com/onlineambulance , начальнику районного отдела ССМП г. Питтсбурга Номэну Овилу и многим другим сотрудникам и инструкторам СМП.
Текст и фото (везде, где не указаны иные авторы) -
EMT-B (Пенсильвания, США) .